腎不全の症状チェック|危険なサインを見逃さないために
 あずかん
あずかん腎臓は、代謝性老廃物の排泄、体液調整、骨代謝・造血機能調節など様々な機能を担っており、これらが破綻することにより様々症状をきたします。この記事では、慢性腎臓病に伴う主要な症状について紹介します。
目次
主な症状と合併症
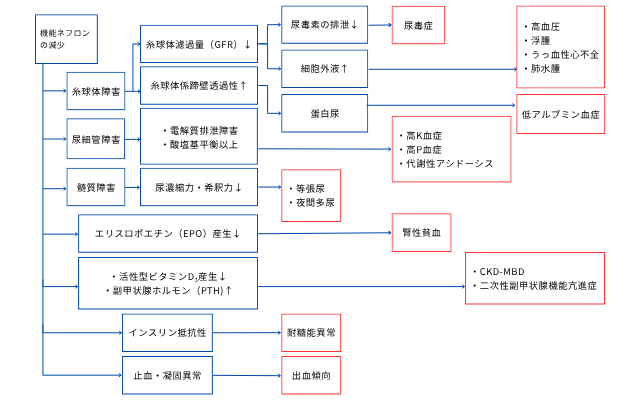

- 体液貯留
- 症状: 浮腫(むくみ)、体重増加、高血圧、胸水・腹水、肺水腫による呼吸困難。
- 機序: 腎臓からのナトリウムと水分の排泄が低下し、体内に過剰に蓄積するために起こります。
- 電解質異常
- 症状: 高カリウム血症による不整脈・心停止のリスク、高リン血症、低カルシウム血症、代謝性アシドーシス。
- 機序: カリウム、リン、酸(水素イオン)の排泄障害や、活性型ビタミンDの産生低下により生じます。
- 腎性貧血
- 症状: めまい、ふらつき、動悸、息切れ、易疲労感、顔色不良。
- 機序: 赤血球の産生を促すホルモン「エリスロポエチン」の産生が腎臓で低下するためです。
- 骨ミネラル代謝異常(CKD-MBD)
- 症状: 骨痛、骨折、関節痛、血管石灰化による心血管疾患リスクの増大。
- 機序: リンの排泄低下、活性型ビタミンD産生低下、副甲状腺ホルモン(PTH)の過剰分泌などが複雑に関与します。
- 尿毒症
- 症状: 全身倦怠感、食欲不振、悪心・嘔吐、皮膚掻痒感、意識障害(尿毒症性脳症)、出血傾向など、全身にわたる多彩な症状。
- 機序: 腎臓から排泄されるべき尿毒素(老廃物)が体内に蓄積し、全身の臓器に悪影響を及ぼすためです。
腎臓の萎縮
腎萎縮は、慢性的な腎障害が長期間続くことによって、腎臓の組織が線維化し、硬く小さくなっていく現象を指します。
超音波検査(エコー)で腎臓の大きさを測定することが、慢性腎臓病の進行度や不可逆性を評価する上で重要な指標となります。健常成人の腎臓の長径が約10~12cmであるのに対し、腎萎縮が進行すると8cm以下になることもあります。発生機序は以下の通りです。
- 原疾患による障害
慢性糸球体腎炎や糖尿病性腎症、腎硬化症などの原疾患により、腎臓の基本単位であるネフロン(糸球体と尿細管)が持続的に破壊されます。 - 代償と破綻
残存する正常なネフロンは、失われた機能を補うために過剰に働く(過剰濾過)ため、次第に疲弊し、これもまた硬化(糸球体硬化)していきます。 - 線維化
破壊・硬化した組織は、コラーゲンなどの線維組織に置き換わっていきます。この線維化が腎臓全体に広がることで、腎臓は機能と弾力性を失い、物理的に小さく(萎縮)なります。
臨床的意義 - 不可逆的な変化: 一度萎縮した腎臓の機能が回復することは基本的にありません。治療の目標は、残存する腎機能をいかに長く維持するか(腎機能低下の進行を遅らせるか)になります。
高カリウム血症
高カリウム血症は、腎不全における最も危険な電解質異常の一つであり、致死的な不整脈を引き起こす可能性があります。最も重篤な症状は心臓への影響です。心電図ではテント状T波が特徴的な初期変化として現れ、さらに進行するとQRS幅の増大、P波の消失、そして最終的には心室細動や心停止に至る危険があります。
- 病態
- 排泄障害: 腎機能が低下すると(特にeGFRが15mL/min/1.73m²未満)、食事などから摂取したカリウムを尿中へ十分に排泄できなくなります。
- 体内シフト: 代謝性アシドーシス(血液が酸性に傾く状態)が存在すると、細胞内のカリウムが細胞外(血中)へ移動し、血清カリウム値をさらに上昇させます。
- 薬剤の影響: レニン-アンジオテンシン系阻害薬(ARB, ACE阻害薬)やカリウム保持性利尿薬なども原因となり得ます。
- 症状と徴候
- 初期では無症状のことも多いですが、進行すると、手指のしびれ、脱力感、吐き気などが現れます。
尿毒症
尿毒症は、腎不全が末期に進行し、体内に蓄積した様々な尿毒素(Uremic Toxin)が引き起こす全身性の症候群です。
- 血液異常
- 腎性貧血に加え、尿毒素による血小板機能の異常から出血傾向(皮下出血、鼻血、消化管出血など)をきたします。
- 原因
- 尿素、クレアチニン、尿酸などの低分子化合物から、β2-ミクログロブリンのような中~高分子量のタンパク質まで、多種多様な物質が尿毒素として体内に蓄積します。
- 主要な症状:
- 消化器症状: 食欲不振、悪心・嘔吐は初期から見られやすい症状です。尿毒素による消化管粘膜への刺激や、中枢神経への作用が原因とされます。
- 精神神経症状: 全身倦怠感、集中力低下、不眠、進行すると意識混濁、けいれん、昏睡に至ります(尿毒症性脳症)。
- 皮膚症状: 尿毒素や高リン血症による頑固な皮膚掻痒感。皮膚が乾燥し、掻爬痕が多数みられます。
- 循環器症状: 体液貯留による高血圧、心不全、心膜炎(心外膜への尿毒素の刺激)。
ポンコツ看護師の勉強ログ



尿毒症について | ポンコツ看護師の勉強ログ
看護学生・新人ナース必見!「尿毒症」の全体像がわかる決定版。なぜ起こるのか(病態生理)、主な原因疾患、注意すべき全身症状、腎代替療法(透析・移植)の選択肢、日々…
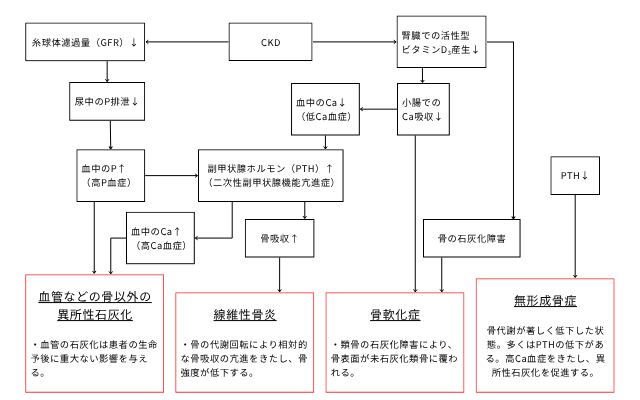
CKDに伴う骨ミネラル代謝異常
CKD-MBDは、腎機能低下に伴うカルシウム(Ca)、リン(P)、ビタミンD、副甲状腺ホルモン(PTH)の代謝異常が、骨や血管に異常をきたす全身性の疾患です。
- 血管石灰化
- 高リン血症と過剰なPTHは、血管壁にカルシウムやリンが沈着する血管石灰化を促進します。これにより動脈硬化が進行し、心筋梗塞や脳卒中など心血管疾患のリスクが著しく増大します。
- 病態の連鎖
- 高リン血症: 腎機能が低下すると、リンの排泄が滞り、血中のリン濃度が上昇します。
- 活性型ビタミンDの低下: 腎臓はビタミンDを活性型に変換する重要な役割を担いますが、腎機能低下によりこの働きが落ちます。活性型ビタミンDは腸管からのカルシウム吸収を促進するため、これが低下すると血中カルシウムが低下します(低カルシウム血症)。
- 二次性副甲状腺機能亢進症: 高リン血症と低カルシウム血症の二つの刺激により、副甲状腺が過剰に刺激され、副甲状腺ホルモン(PTH)を過剰に分泌します。
- 骨への影響: 過剰なPTHは、骨を溶かしてカルシウムを血中に動員しようとします(骨吸収の亢進)。これにより骨がもろくなり、線維性骨炎という病態を引き起こします。結果として骨痛や病的骨折のリスクが高まります。

あわせて読みたい



慢性腎臓病に伴う骨ミネラル代謝異常について
CKD-MBD(慢性腎臓病に伴う骨ミネラル代謝異常)について徹底解説 慢性腎臓病(CKD)は、腎機能が低下するだけでなく、全身にさまざまな合併症を引き起こします。その中…
ポンコツ看護師の勉強ログ



線維性骨炎について | ポンコツ看護師の勉強ログ
二次性副甲状腺機能亢進症が引き起こす「線維性骨炎」。なぜ骨がもろくなる?リンやカルシウム管理の重要性とは?服薬指導や転倒予防など、明日から実践できる看護のポイン…
腎貧血
腎性貧血は、CKD患者に高頻度でみられる合併症であり、QOL(生活の質)を著しく低下させます。
- 骨髄の抑制
- 尿毒素や二次性副甲状腺機能亢進症が、骨髄の造血機能を直接抑制することも一因です。
- 主な原因
- エリスロポエチン(EPO)の産生低下
- 腎臓の傍尿細管間質細胞で産生される造血ホルモン「エリスロポエチン」が、腎障害により十分に作られなくなることが最大の原因です。EPOは骨髄に働きかけ、赤血球の産生を促進します。
- その他の要因
- 鉄欠乏: 尿毒症による消化管からの出血や、透析回路での残血、食事制限による摂取不足などから、赤血球の材料である鉄が不足しやすくなります。
- 赤血球寿命の短縮: 尿毒素環境下では赤血球が壊れやすくなり、寿命が短くなります。
- エリスロポエチン(EPO)の産生低下
